Personalmangel in der Pflege. Fachkräftemangel und Überlastung des Personals. Die zentralen Zahlen und Statistiken
Kernthemen: Zentrale Statistiken zum Fachkräftemangel in der Pflege, Pflegenotstand, Arbeitsbedingungen in der Pflege, Zahlen zur Überlastung in Pflegeeinrichtungen, Gefährdungsbeurteilung psychischer Belastung in der Pflege als Instrument, digitale Transformation Pflege und Pflegeberufe, Informationen zur aktuellen Situation der Pflege in Deutschland, Entwicklung der Pflege in Deutschland und Pflegebedürftige in Deutschland, Zahlen Pflege, Themen und Kernthemen der ambulanten und stationären Pflege, Ökonomisierung der Pflege, Umgang mit Patienten und Angehörigen
Lesezeit: 12 Minuten
Der Pflegenotstand in Deutschland ist tägliche Realität. Die professionelle Pflege in Deutschland leidet seit Jahren unter akutem Personalmangel und Kostendruck. Das Rückgrat einer verantwortungsvollen und individuellen Versorgung von Pflegebedürftigen in Deutschland beugt sich unter der Vielzahl von Anforderungen und Belastungen.
Jeder von uns wünscht sich im Alter oder bei Krankheit bestmöglich versorgt zu werden. Die Rahmenbedingungen und die (finanzielle) Wertschätzung für Pflegeeinrichtungen und ihre Mitarbeiter*innen ist ebenso weit vom Begriff „bestmöglich“ entfernt, wie die Kluft Ihres und meines Wunsches nach bestmöglicher Versorgung – und bspw. der Realität in vielen Pflegeheimen, wo laut Statistik teils zwei Pflegekräften für 30 Patienten und deren Angehörige zuständig sind, ist eine völlig andere.
Statistiken zum Pflegenotstand in Deutschland
Die Gewerkschaft ver.di rechnet aktuell mit einem mit einem Bedarf von allein 110.000 zusätzlichen Pflegefachkräften. Laut einer Studie des Instituts der deutschen Wirtschaft (IW) aus dem Jahr 2020 fehlen in Deutschland derzeit rund 130.000 Pflegefachkräfte. Bis 2035 wird sich diese Zahl voraussichtlich vervielfachen und es werden dann rund 300.000 Pflegekräfte fehlen. Der Pflegenotstand nimmt zu.
Gründe für den Mangel an Pflegefachkräften vielfältig
Die Gründe für den Mangel an Pflegefachkräften sind vielfältig. Zum einen gibt es einen demografischen Wandel, durch den immer mehr Menschen in Deutschland alt werden und pflegebedürftig sind. Laut einer Statistik des Statistischen Bundesamt stieg die Zahl der Pflegebedürftigen in Deutschland von 2,4 Millionen im Jahr 2013 auf 3,4 Millionen im Jahr 2019 an. Diese wird voraussichtlich weiter steigen.
Arbeitsbedingungen in der Pflege
Zum anderen herrscht in der Pflegebranche ein hoher Arbeitsdruck und eine geringe Bezahlung, was dazu führt, dass viele Fachkräfte den Beruf aufgeben oder gar nicht erst in der Pflegebranche anfangen.
Laut der kürzlich erschienenen Studie „Ich pflege wieder, wenn…“, auf Basis einer großen bundesweiten Befragung, stünden 300.000 Vollzeit-Pflegekräfte durch ihre Rückkehr in den Pflegeberuf oder die Aufstockung ihrer Arbeitszeit zusätzlich zur Verfügung, sofern sich die Arbeitsbedingungen in der Pflege deutlich verbessern.
Bessere Arbeitsbedingungen in der Pflege und eine fairere Bezahlung könnten auch mehr potenzielle Quereinsteiger*innen motivieren, in der Pflegebranche zu arbeiten.
Altenpflegeeinrichtungen stellen zunehmend Pflegerinnen und Pfleger ein, die ihren Berufsabschluss im Ausland erworben haben. So ist die Zahl der Fachkräfte für Gesundheits- und Krankenpflege, die jährlich aus dem Ausland nach Deutschland kommen, zuletzt auf fast das Sechsfache gestiegen.
Zahl der Pflegebedürftigen 2023 rasant gestiegen
Die Zahl der Pflegebedürftigen ist im letzten Jahr deutlich stärker angestiegen als erwartet. Ende Mai 2024 zeigte sich Karl Lauterbach alarmiert mit Blick auf den Anstieg der Zahl der Pflegebedürftigen. Demografisch bedingt rechnete der Bundesgesundheitsminister mit einem Zuwachs um rund 50.000 Menschen. Tatsächlich betrug der Anstieg über 360.000 Personen. Warum die Schätzungen der Zahl der Pflegebedürftigen und damit die weitere Verschärfung des Pfelgenotstandes so gravierend falsch war wird derzeit untersucht.
Bereits Mitte April 2024 wies der Spitzenverband der Gesetzlichen Krankenkassen auf die außergewöhnlich stark ansteigende Zahl von Pflegebedürftigen in Deutschland hin. Die Zahl der Pflegebedürftigen wuchs jährlich um rund 320.000 Fälle. 2023 stieg diese Zahl um elf Prozent. Die Gesamtzahl der Pflegebedürftigen lag bei 5,2 Millionen.
Sicherlich wurde massiv unterschätzt, dass zu den sehr alten, pflegebedürftigen Menschen – ihre Kinder – die ersten Babyboomer hinzukommen. Somit gibt es erstmals zwei Generationen, die gleichzeitig auf Pflege angewiesen sind. Nach Karl Lauterbach kann das Leistungsniveau der Pflege mit dem jetzigen Beitragssystem nicht erhalten werden. Da trifft es sich für den Gesundheitsminister gut, dass eine Finanzreform in der Pflege in dieser Legislaturperiode nicht mehr zu schaffen sein wird und erst die Folgeregierung in der Verantwortung steht.
Interkulturalität in Pflege-Teams
Um dem Fachkräftemangel zu begegnen, setzt die deutsche Pflegebranche zunehmend auf ausländische Arbeitskräfte. Hierbei stellen Sprachbarriere und kulturelle Unterschiede ebenso sowie die Berufsanerkennung zum Teil große Hürden dar.
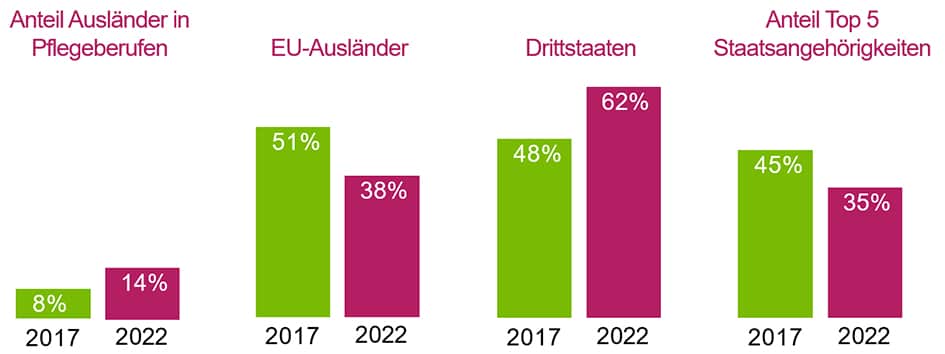
Mehr als 200.000 ausländische Pflegekräfte arbeiten aktuell in Deutschland. Das sind rund dreimal so viele Pfleger*innen wie im Jahr 2013. Jede achte Pflegekraft in Krankenhäusern und Altenheimen kommt aus dem Ausland – auch jeder siebte Arzt in Deutschland hat nicht die deutsche Staatsbürgerschaft und in den meisten ostdeutschen Bundesländern liegt der Anteil ausländischer Ärzte*innen inzwischen bei mehr als 15 Prozent.
Der Anteil ausländischer Pflegekräfte in der Krankenpflege liegt bei rund 12 Prozent. Der Anteil des Personals in der Altenpflege bei 16%.
2021 arbeiteten in der deutschen Gesundheitswirtschaft deutlich mehr Pflegekräfte aus Drittstaaten (120.000) hier als aus der EU (90.000). Die meisten ausländischen Pflegekräfte, die in Deutschland arbeiten, kommen aus Polen, Bosnien und Herzegowina, Türkei, Kroatien sowie Rumänien – sie markieren die Top 5 Staatsangehörigkeiten.
Über entsprechende Abkommen mit Staaten außerhalb der EU unterstützen auch Pflegekräfte von den Philippinen, Tunesien, Mexiko, Brasilien und El Salvador.
Allein die Zahl der sozialversicherungspflichtig Beschäftigten in der Pflege aus den Westbalkanstaaten in hat sich in den vergangenen fünf Jahren auf 43.000 nahezu verdoppelt.
Während die Bundesregierung derzeit an einer Neuauflage des Fachkräfteeinwanderungsgesetzes arbeitet, steigt die Zahl der Anerkennungsanträge von ausländischen Fachkräften im Bereich Pflege weiter. In den Pflegeberufen in Berlin betrug der Anstieg im Vergleich 2021 zu 2022 100 Prozent (von knapp 400 Anträge im Jahr 2021 auf mehr als 800 im Jahr 2022).
Mehr Offenheit und schnelle Integration
So sehr wie Arbeitgeber*innen und Pflegeteams in Kliniken und Pflegeeinrichtungen auf ausländische Pflegekräfte angewiesen sind, so sehr braucht es mehr Offenheit und Integration.
In Anbetracht von extremer Arbeitsverdichtung, einer Entlastung durch die Digitalisierung bzw. digitale Transformation, die vielerorts noch in den Kinderschuhen steckt und vielen weiteren Belastungsfaktoren ist die Interkulturalität in Pflege-Teams eine weitere Herausforderung. Integration im Sinne einer entlastenden, gesundheitsförderlichen, weil, effizienten Zusammenarbeit ist alles andere als ein Selbstläufer.
Der möglichst konfliktfreie Umgang mit Menschen anderer Nationen und Kulturkreise stellt gerade im Bereich der Pflege eine große Herausforderung für Kliniken und Pflegeeinrichtungen dar. Damit ein effizientes Zusammenarbeiten im Sinne der Patienten möglich ist, ist es erforderlich, das Bewusstsein aller Beteiligten für die unterschiedlichen Werte und das Erschwernis sprachlicher Barrieren zu schulen. Ziel ist die bessere Handhabbarkeit im täglichen Miteinander.
Inhalte sind Kultur und Wertesysteme, Umgang mit Stereotypen, Reflexion der eigenen „inneren Landkarte“, Gewaltfreie Kommunikation, Reflexion des eigenen Konfliktverhaltens, Empathie und Perspektivwechsel.
Hohe psychische und physische Belastung von Pfleger*innen
Um den Personalmangel in der Pflege aufzufangen, leisten die aktuell rund 1,7 Millionen Mitarbeiter*innen häufig Mehrarbeit unter schwierigen Bedingungen. Die Folgen der Arbeitsbedingungen in der Pflege sind hohe psychische und physische Belastung, ein enormer Zeitdruck, der auch das Sinnerleben engagierter Mitarbeiter*innen stark negativ beeinflusst und Überstunden, die das Thema Work-Live-Balance ad absurdum führen.
Alle diese Faktoren sind Element einer fachlich fundierten und wissenschaftlich validierten Gefährdungsbeurteilung psychischer Belastung in der Pflege. Die Gefährdungsbeurteilung psychischer Belastung in Pflegeeinrichtungen ist ein wirkungsvolles Instrument für die Träger, Geschäftsführer*innen und alle Mitarbeiter*innen in der Pflege, um gezielt Maßnahmen abzuleiten, umzusetzen und in ihrer Wirkung zu kontrollieren. Sie stärkt die Handlungsfähigkeit auf allen Ebenen im Rahmen schwieriger politischer wie wirtschaftlicher Bedingungen.
Hinzu kommen Schichtdienste auch an Wochenenden und Feiertagen. Neben der Qualität der Pflegeleistungen leidet die Gesundheit und Leistungsfähigkeit der Pflegenden in Deutschland. Die Gefährdungsbeurteilung psychischer Belastung in Pflegeeinrichtungen stärkt gezielt die Möglichkeiten der Führungskräfte und erhält bzw. fördern die Motivation und Leistungsfähigkeit der Teams sowie die Gesundheit aller Mitarbeiter*innen in der Pflege – und die Attraktivität des Pflegeberufes.
Laut einer Umfrage des Deutschen Gewerkschaftsbunds (DGB) aus dem Jahr 2020 gab es in der Pflegebranche 73 Prozent Überstunden und 40 Prozent der Beschäftigten arbeiteten regelmäßig ohne Pause.
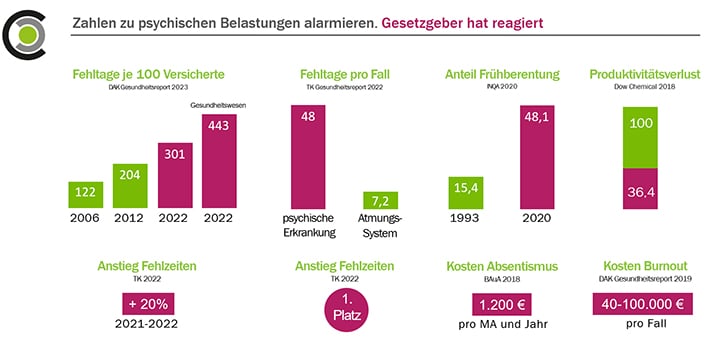
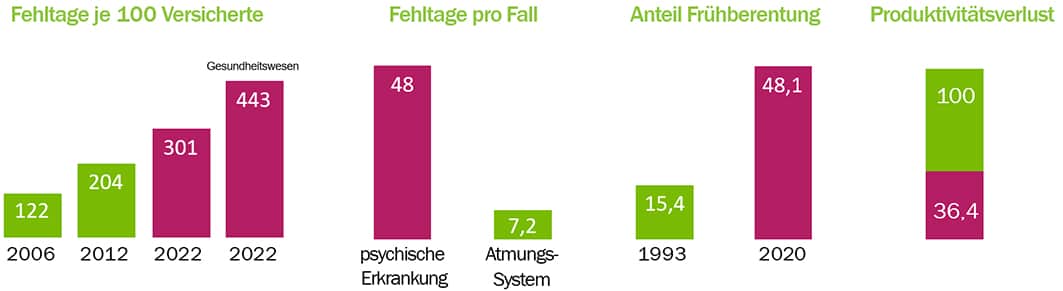
Laut einer Studie des Wissenschaftlichen Instituts der AOK aus dem Jahr 2020 ist die Zahl der Pflegekräfte, die aufgrund von psychischen Erkrankungen krankgeschrieben werden, seit 2007 um 174 Prozent gestiegen.
Krankenstand in der Pflege im vergangenen Jahr noch einmal sprunghaft gestiegen
Psychische Erkrankungen wurden als Diagnose im vergangenen Jahr am häufigsten gestellt, wenn Pflegekräfte krankgeschrieben wurden. Seit Jahren beobachte man durchgehend hohe Fehlzeiten bei dieser stark belasteten Berufsgruppe.
Gemäß der Techniker Krankenkasse nahmen die Krankschreibungen im Vergleich zu 2021 quer über alle Diagnosen wie zudem Atemwegsinfekte und Rückenleiden und andere um 40 Prozent zu.
Mit fast 30 Fehltagen lagen Pflegekräfte damit im Jahr 2022 rund 57 Prozent über dem Durchschnitt aller Beschäftigten. Altenpflegekräfte sind hierbei durchschnittlich noch einmal viereinhalb Tage pro Jahr länger krank als Pflegekräfte im Krankenhaus.
Die Arbeitsbedingungen in der Pflege verschärfen sich. Die Arbeitsbelastung in der Krankenpflege ist auch laut dem Deutschen Gewerkschaftsbundes (DGB) in den vergangenen Jahren trotz bereits hoher Arbeitsbelastung nach Rückmeldung vieler Befragter noch größer geworden. 2012 bis 2017 gaben 19 Prozent an von einer sehr hohen Arbeitsmenge betroffen zu sein – 2018 bis 2022 waren es bereits 30 Prozent der Beschäftigten in der Krankenpflege.
Entsprechend gehen 75 Prozent der Krankenpfleger*innen mittlerweile davon aus, ihre Arbeit nicht bis zur Rente ausüben zu können.
Personalnot in Pflegeheimen
Patientenschützer und Pflegeverbände sind besorgt wegen der zunehmenden Personalnot in Pflegeeinrichtungen. Der Personalnotstand in der Pflege ist allgegenwärtig. Die pflegerische Versorgung in Deutschland sei vielerorts nicht mehr gewährleistet, sagte die Präsidentin des Deutschen Pflegerats Ende Mai 2024. „Das Pflegesystem bröckelt und das Vertrauen darin schwindet. Die Alarmzeichen sind überall sichtbar, zum Beispiel durch einen hohen Krankenstand“, sagt Christine Vogler.
Es fehlten allein in der stationären Langzeitpflege rund 115.000 professionell Pflegende in Vollzeit. Gleichzeitig steige die Zahl der pflegebedürftigen Menschen, was die Situation weiter verschärfe. Der Vorstand der Deutschen Stiftung Patientenschutz, Brysch, warnte vor Vernachlässigungen der Pflegebedürftigen.
„Dreh- und Angelpunkt der Probleme in der vollstationären Pflege ist das fehlende Personal: Wenig Personal führt zu Frustration, Überlastung und Krankheit. Und schlussendlich zu noch weniger Pflegekräften, weil viele ihren Job kündigen“, erläutert die Präsidentin des Vdk.
Zahlen zu psychischen Belastungen alarmieren
Die Zahlen zu psychischen Belastungen alarmieren. Der Gesetzgeber hat reagiert. Für alle Arbeitgeber ist die regelmäßige fachkundige Gefährdungsbeurteilung psychischer Belastung in Pflegeeinrichtungen mit der Ableitung, Umsetzung und Wirkungskontrolle gezielter Maßnahmen im Arbeitsschutzgesetz verpflichtend festgeschrieben.
Eine weitere Studie des Deutschen Instituts für Wirtschaftsforschung (DIW) aus dem Jahr 2021 zeigt, dass die Corona-Pandemie die Situation in der Pflegebranche verschärft hat. Durch den enormen Arbeitsdruck und die hohe Belastung sind viele Pflegefachkräfte an ihre Grenzen gekommen und haben den Beruf aufgegeben.
Dramatisch ist die Situation nicht nur in der ambulanten Altenpflege, wo viele Pflegedienste keine neuen Patienten aufnehmen oder gar gezwungen sind, bestehende Verträge aufzulösen.
Auch der Blick auf einzelne Regionen lohnt. Laut einer Umfrage des Bundesverbandes privater Anbieter sozialer Dienste (bpa) aus dem Jahr 2021 ist die Personaldecke in der Pflegebranche in einigen Regionen wie bspw. Sachsen-Anhalt stark ausgedünnt und die Versorgung mit Pflegeleistungen in einigen Regionen bereits heute ernsthaft gefährdet.
Dringender Handlungsbedarf für eine starke und zukunftsfähige Pflegebranche
Diese Statistiken und Beispiele verdeutlichen, wie groß das Problem des Pflegenotstands in Deutschland ist und welche Auswirkungen er auf die Pflegekräfte, die Pflegebedürftigen und die Gesellschaft insgesamt hat. Es wird deutlich, dass dringender Handlungsbedarf besteht, um die Situation zu verbessern und die Pflegebranche zukunftsfähig zu machen.
Gründe und Ursachen für Personalmangel in der Pflege zahlreich
Erstens steigen die Herausforderungen und Aufwände der professionellen Pflege beim Dienst an Menschen durch die demographische Entwicklung und die zunehmende Zahl von multimorbiden oder an Demenz erkrankten Pflegebedürftigen.
Zweitens sind die Arbeitsbedingungen in der Pflege und die Entlohnung sowohl im internationalen Vergleich als auch in vergleichbaren Berufsbildern in Deutschland unterdurchschnittlich. Gemessen an Verantwortung, Anforderungen und notwendigen Qualifikationen sind Pflegeberufe relativ niedrig bezahlt.
Gemäß einer repräsentativen Befragung im Auftrag des Instituts für Makroökonomie und Konjunkturforschung (IMK) von Ende 2021 befürwortet eine breite Mehrheit der Bundesbürger eine öffentliche Investitionsoffensive. Rund 86 Prozent der Befragten sprechen sich dafür aus, Investitionen und Personalschlüssel im Bereich Gesundheit und Pflege „stark“ oder „etwas“ zu erhöhen.
Ergebnisse der Befragung des WSI im Auftrag der Hans-Böckler-Stiftung zeigen, dass 94 Prozent der 7.677 Befragten die Forderung nach besserer Bezahlung und besseren Arbeitsbedingungen für Beschäftigte in der Pflege unterstützen.
Drittens spielt der hohe Anteil an Teilzeitbeschäftigten eine entscheidende Rolle. Laut dem Pflege-Thermometer 2021, einer Studie des Deutschen Pflegerats, waren im Jahr 2020 rund 1,2 Millionen Menschen in der Pflegebranche tätig.
Davon waren 46 Prozent Vollzeitbeschäftigte und 54 Prozent Teilzeitbeschäftigte. Das kann verschiedene Gründe haben, aber die Belastungen des Pflegeberufs, die eine Vollzeittätigkeit schwierig machen, spielen sicherlich eine entscheidende Rolle. Der hohe Anteil von Teilzeitstellen führt dazu, dass die Gesamtzahl der verfügbaren Arbeitsstunden in der Pflegebranche begrenzt ist.
Viertens ist die Abbruchquote der Ausbildung in Pflegeberufen ist mit ca. 30 Prozent enorm hoch. Die Anzahl der Berufsabsolventen reicht nicht aus, um die älteren und erfahrenen Kollegen, die zukünftig ausscheiden, zu ersetzen.
Viele Pflegekräfte üben den Beruf nach Ihrer Ausbildung nur wenige Jahre aus, denn andere Branchen locken mit einer attraktiveren Bezahlung und geregelten Arbeitszeiten. Inzwischen hat sich ein ganzer Markt gebildet, der sich auf berufliche Umorientierung für ehemalige Kranken- und Altenpflegekräfte bzw. Pflegehelfern spezialisiert hat.
Das System können wir nicht heilen … aber wir können Einrichtungen im Bereich der professionellen Pflege in Deutschland gezielt individuell bei der Gefährdungsbeurteilung psychischer Belastung in der Pflege, im Thema digitale Transformation Pflege und der sinnvollen Einführung von KI in der Pflege gezielt unterstützen
Das System können wir nicht heilen und die politischen, wie gesellschaftlichen Rahmenbedingungen nicht ändern, aber jede Einrichtung im Bereich der professionellen Pflege in Deutschland gezielt individuell unterstützen.
Die Arbeitsbelastung der professionellen Pflege in Deutschland hat spätestens im Rahmen der Pandemie solche Ausmaße angenommen, dass sich Betreiber von Pflegeeinrichtungen und die große Mehrheit der Mitarbeiter*innen zunehmend machtlos fühlt.
Der Personalmangel ist für die Leitungen und Mitarbeiter*innen seit langem ein drängendes Problem. Betreiber wollen herausragende Dienstleistungen erbringen. Ohne eine ausreichende Anzahl an Fachkräften ist dies nicht möglich. Pflegekräfte wollen gute Arbeit machen und können dies nicht, wenn die Personalbemessung nicht stimmt.
Wir stärken die Betreiber und Einrichtung im Bereich der professionellen Pflege in Deutschland gezielt individuell bei der Gefährdungsbeurteilung psychischer Belastung, im Thema schrittweise digitale Transformation Pflege und der sinnvollen Einführung von KI in der Pflege in Deutschland.
Der Mangel an Pflegefachkräften ist akut, der Wettbewerb der Einrichtungen um Pflegefachpersonal verschärft sich
Ein geeigneter Schlüssel zum Schließen der Fachkräftelücke in der Pflege ist daher die Vermeidung der Flucht in andere Berufe oder Teilzeitarbeit sowie die Vermeidung vorzeitiger Berufsausstiege von Pfleger*innen.
Gerade die Mitarbeiter*innen in der Pflege und die Träger ihrer Einrichtungen haben die beste fundierte und fachkundige Unterstützung verdient, denn den Pflegeberuf und die Branche haben alle aufgrund des eigentlich hohen Sinnerlebens ergriffen bzw. gewählt – der Hilfe für Menschen.
Gerade diese Menschen
- im Rahmen der Gefährdungsbeurteilung psychischer Belastung in der Pflege,
- im Thema digitale Transformation Pflege,
- der sinnvollen Einführung von KI in der Pflege und
- die Implementierung von, Strukturen und Mitarbeitenden stärkenden, Konfliktmanagementsystemen
gezielt zu unterstützen, macht unsere Arbeit so sinnvoll.
Ökonomisierung der Pflege
Personalmangel und Stress prägen den Alltag der Pflege. Grund ist Ökonomisierung der Pflegebetriebe. Wirtschaftlich zu denken und zu handeln ist die Voraussetzung für zukunftsfähige Pflegeeinrichtungen. Pflegebetriebe haben eine zentrale gesamtgesellschaftliche Aufgabe.
Kostendruck darf nicht zu einem Stellenabbau im Pflegedienst führen, sondern zu sehr gezielten Investitionen in Projekte, die sich rechnen – sich rechnen für jeden Betreiber von Pflegeeinrichtungen und jeden einzelnen Pfleger bzw. jede einzelne Pflegerin.
Sehr problematisch sind grundsätzliche Entwicklungen, die Kostendruck erzeugen, ohne eine systematische Berücksichtigung von Qualität sowie intransparente, rational nicht begründete Umverteilungseffekte.
Die Sicherstellung einer bedarfsgerechten Pflege ist aktuell nicht dauerhaft erreichbar und zu gewährleisten. Der systemrelevante Pflegeberuf braucht andere Rahmenbedingungen. Pflegeheime und der Pflegeberuf als solcher gehören zur kritischen Infrastruktur, die das Leben einzelner von uns allen sichert und dafür sorgt, dass Gesellschaft funktionieren kann.
Doch innerhalb dieser Rahmenbedingungen können die Gefährdungsbeurteilung psychischer Belastung in der Pflege, die digitale Transformation Pflege und die Einführung von KI in der Pflege viele unternehmerische Möglichkeiten zur Erhöhung der Wettbewerbsfähigkeit und Wohl aller Mitarbeitenden schaffen.
Mehr zum Thema finden Sie unter diesem Artikel!